A evolução do tratamento farmacológico de pessoas que vivem com HIV
 O vírus da imunodeficiência humana (HIV) se tornou um grande fantasma da saúde pública no final do século passado. Lidar como uma “doença nova” sem um arsenal terapêutico apropriado fez com que muitas pessoas evoluíssem para quadros de infecção crônica, progressão para AIDS (do inglês ‘Acquired ImmunoDeficiency Syndrome‘, ou síndrome da imunodeficiência adquirida) e morte.
O vírus da imunodeficiência humana (HIV) se tornou um grande fantasma da saúde pública no final do século passado. Lidar como uma “doença nova” sem um arsenal terapêutico apropriado fez com que muitas pessoas evoluíssem para quadros de infecção crônica, progressão para AIDS (do inglês ‘Acquired ImmunoDeficiency Syndrome‘, ou síndrome da imunodeficiência adquirida) e morte.
Embora a epidemia “se arraste” por mais de 40 anos, o desenvolvimento de antivirais que controlam a carga viral e evitam a progressão da doença foram essenciais para mudar a perspectiva e prognóstico de pessoas vivendo com o HIV. Esse texto faz uma passagem rápida pelos principais avanços terapêutico dos últimos 30 anos e perspectivas sobre as próximas inovações nessa área.
O surgimento do primeiro agente anti-HIV
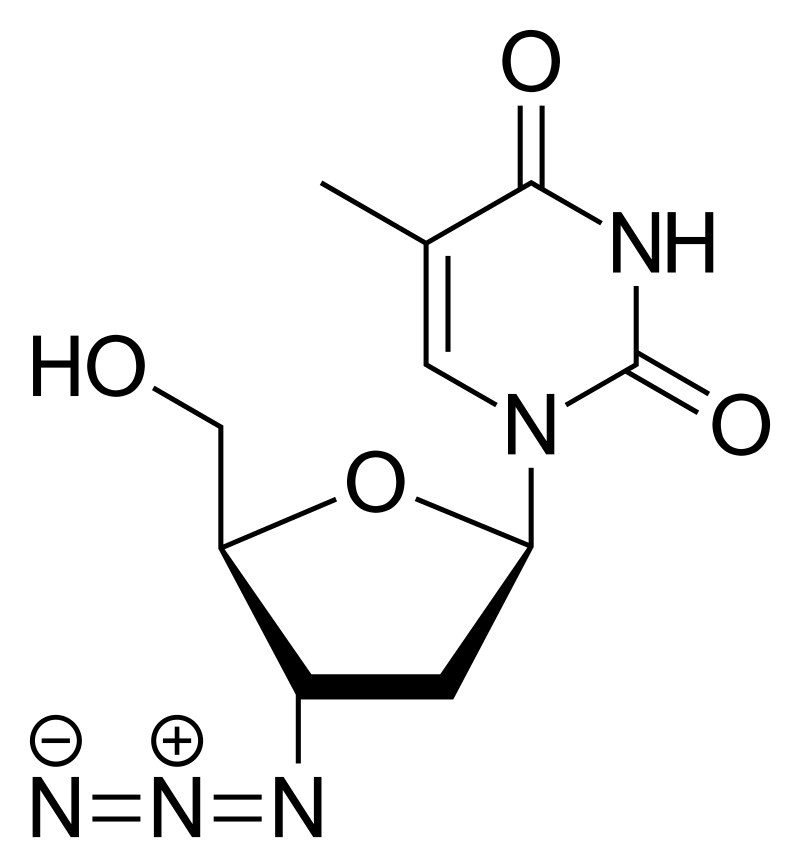
O início do uso da zidovudina (ou azidotimidina, AZT) em 1987 foi um marco para o tratamento de pacientes com HIV, nos EUA. Pouco tempo depois, o AZT já era disponibilizado em vários países do mundo e passou a compor a lista modelo de medicamentos essenciais da Organização Mundial da Saúde (OMS). Por ser um análogo de timidina, o AZT se incorpora à fita nascente de material genético viral e inibe a atividade da transcriptase reversa, que é um alvo específico do vírus necessário para sua proliferação.
O fármaco é associado a uma série de efeitos indesejados, como náusea, distúrbios de acidez gástrica, perda de apetite, alterações sensoriais e redistribuição do tecido gorduroso corporal. Por se tratar de uma infecção (ainda) sem cura, os pacientes precisavam usar o fármaco indefinidamente. E em doses altas, já que não existiam outras opções disponíveis. Nessas situações, o balanço entre risco e benefício acabava ficando nublado, pois o uso crônico era associado a anemias, miopatias, cardiopatias, sobrecarga hepática. Ainda, apresentava uma capacidade limitada de impedir a progressão para AIDS, que ainda acontecia, mesmo que mais lentamente.
O estabelecimento da terapia combinada no controle do HIV
Ainda hoje, o AZT é utilizado para diversos fins, incluindo o tratamento de pacientes com HIV e a prevenção da infecção em protocolos de Profilaxia Pós-Exposição (PEP, em associação à lamivudina, um análogo de citidina com ação sinérgica no bloqueio da transcriptase reversa). Seu uso é comum em casos de acidentes com perfurocortantes, ocorrência de relações sexuais com pessoas com condição sorológica desconhecida e casos de violência sexual. Os efeitos indesejados do AZT foram minimizados com a redução na dose e associação com outros antivirais desenvolvidos posteriormente (“coquetel” antiviral), que deram origem à terapia antirretroviral altamente eficaz.
Esses protocolos se baseiam na associação de vários antivirais com mecanismos de ação diferentes (geralmente com ações sinérgicas), permitindo uma eficácia maior no controle da carga viral e menor incidência de efeitos indesejados pelo uso de doses menores de cada um dos agentes. Em geral, são adotados dois inibidores da transcriptase reversa análogo nucleosídico (usualmente tenofovir e lamivudina, mas alternativamente AZT ou abacavir) com ao menos um dos agentes: um inibidor da protease viral (ritonavir, lopinavir, darunavir ou atazanavir) ou um inibidor da transcriptase reversa não-nucleosídico (efavirenz) ou um inibidor da integrase (dolutegravir ou raltegravir). Várias combinações são possíveis e permitem um controle individualizado da infecção, inclusive em casos de falha terapêutica inicial, como especificado no Protocolo Clínico e Diretrizes Terapêuticas para manejo da infecção pelo HIV em adultos (veja as últimas atualizações e protocolos mais específicos aqui).
O tratamento combinado demandava o uso de vários comprimidos e cápsulas individuais, para cada antiviral (realmente um “coquetel“). Hoje em dia, o tratamento pode ser feito com comprimido único que já associa as substâncias ativas em sua composição, otimizando a adesão ao tratamento. Como consequência da evolução no tratamento antirretroviral, atualmente pessoas que vivem com HIV podem ter parceiros sorodiscordantes (sorodiferentes ou sorodivergentes; ou seja, sem o vírus), ter filhos com risco reduzido (ou ausente) de transmissão vertical e viver sem progredir para AIDS.
A prevenção da infecção por HIV como estratégia farmacológica mais recente
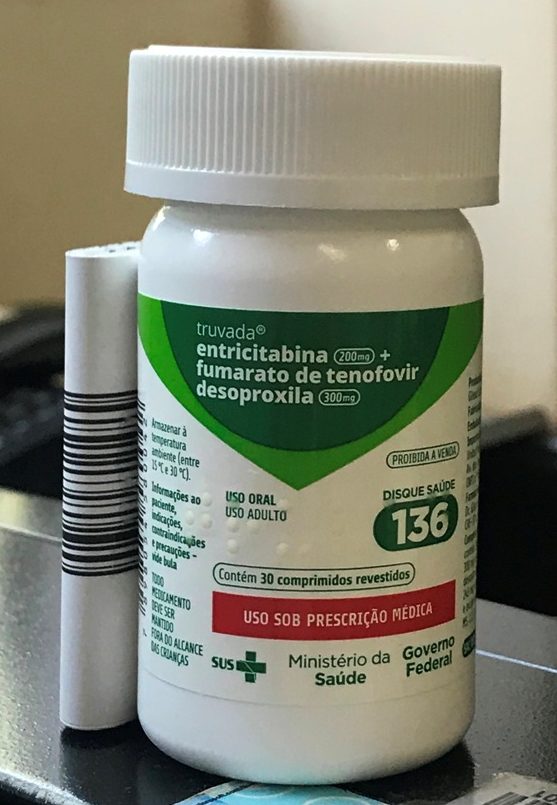
A geração de crianças nascidas nos anos 80-90 foi bombardeada com propagandas sobre a importância do uso de preservativos para a prevenção da infecção por HIV e outras infecções sexualmente transmissíveis (IST). De fato, essa era a única forma de profilaxia prevista até o desenvolvimento de estratégias farmacológicas de prevenção à infecção pelo HIV, conhecida como Profilaxia Pré-Exposição (PrEP). A PrEP foi adotada no Brasil em 2017 e é disponibilizada gratuitamente pela rede pública. O método requer o uso diário de uma combinação oral de tenofovir e entricitabina (Truvada®), ambos com ação inibitória sobre a transcriptase reversa (análogos de adenosina e citidina, respectivamente). Esse medicamento também compõe a lista de medicamentos essenciais da OMS, considerando sua relevância epidemiológica.
A disponibilização da PrEP é preconizada a pessoas que tenham comportamentos de risco com frequência, incluindo o sexo sem o uso de preservativo, uso frequente de PEP e/ou diagnóstico corriqueiro de IST. Pessoas com parceiros HIV+ (em tratamento ou não) também podem se enquadrar na população diretamente beneficiada pela PrEP. Era comum se referir a “populações (ou grupo) de risco” anteriormente, mas o termo tem sido substituído já que nem todos os membros de uma população específica têm os mesmos comportamentos de risco, mesmo quando se leva em conta populações que frequentemente apresentam esses comportamentos. Essa mudança é importante para reduzir o estigma sobre populações LGBTQI+ e profissionais do sexo, que são vistos até hoje como “público-alvo” para tratamentos anti-HIV. Além do estigma, esse tipo de associação aumenta a desinformação sobre o risco da infecção em pessoas casadas e/ou heterossexuais, que pode explicar o aumento de casos entre eles por uma falsa “sensação de segurança” frente à infecção.
Limitações e perspectivas da PrEP
Um problema comum no uso da PrEP é que o regime terapêutico deve ser extremamente criterioso, com o uso do comprimido uma vez ao dia. Problemas de adesão – mesmo em um dia sequer, por “esquecimento” da dose – podem ser suficientes para que a concentração plasmática dos antivirais caia para níveis menores que os mínimos necessários para conferir proteção, o que aumenta o risco de falha terapêutica.
Uma possibilidade interessante para reduzir essa limitação é o uso de formulações injetáveis de antivirais, de longa duração. A PrEP injetável tem efeito sustentado por até 2 meses, reduzindo os problemas de adesão no uso diário de comprimidos e possíveis falhas terapêuticas por adesão deficiente. Em dezembro de 2021, o FDA aprovou o uso de uma preparação injetável como PrEP. Esse evento pode ser interpretado como um indicativo para a disponibilização futura dessa nova estratégia em outros países, incluindo o Brasil. Por isso, a postagem da semana que vem será relacionada aos estudos clínicos recentes com a PrEP injetável e perspectiva da sua implementação no SUS.
Até lá, você pode saber mais sobre diversas estratégias em PrEP Brasil e AIDS.gov.br.